Блог о здоровье
Осаго старая машина

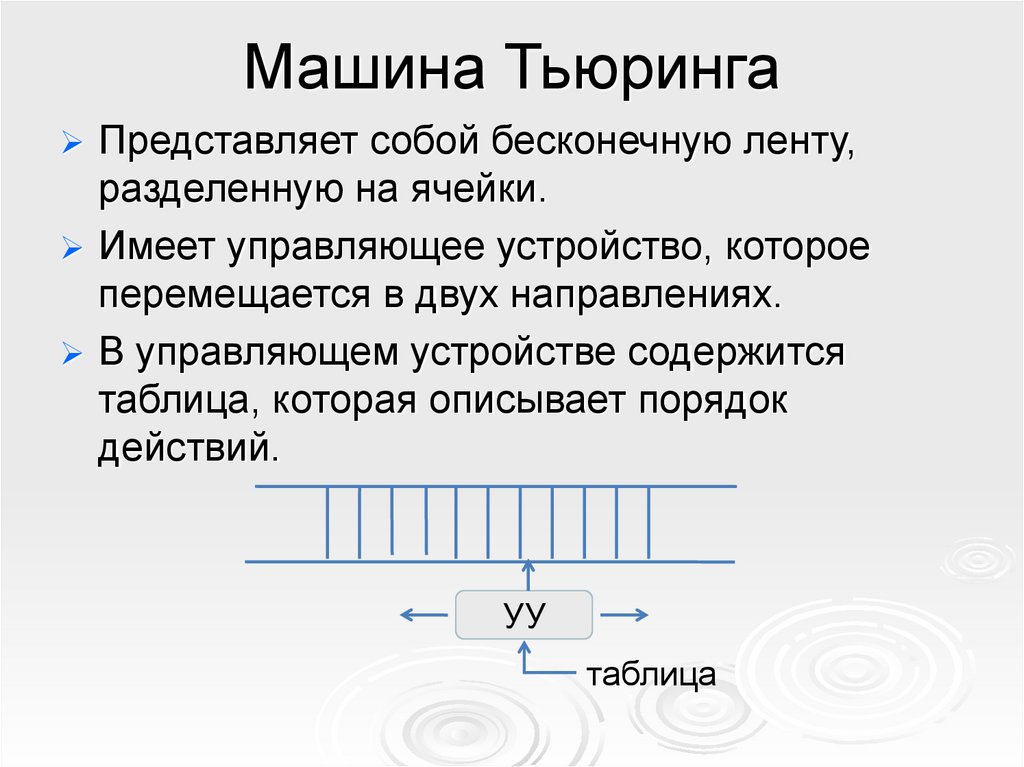
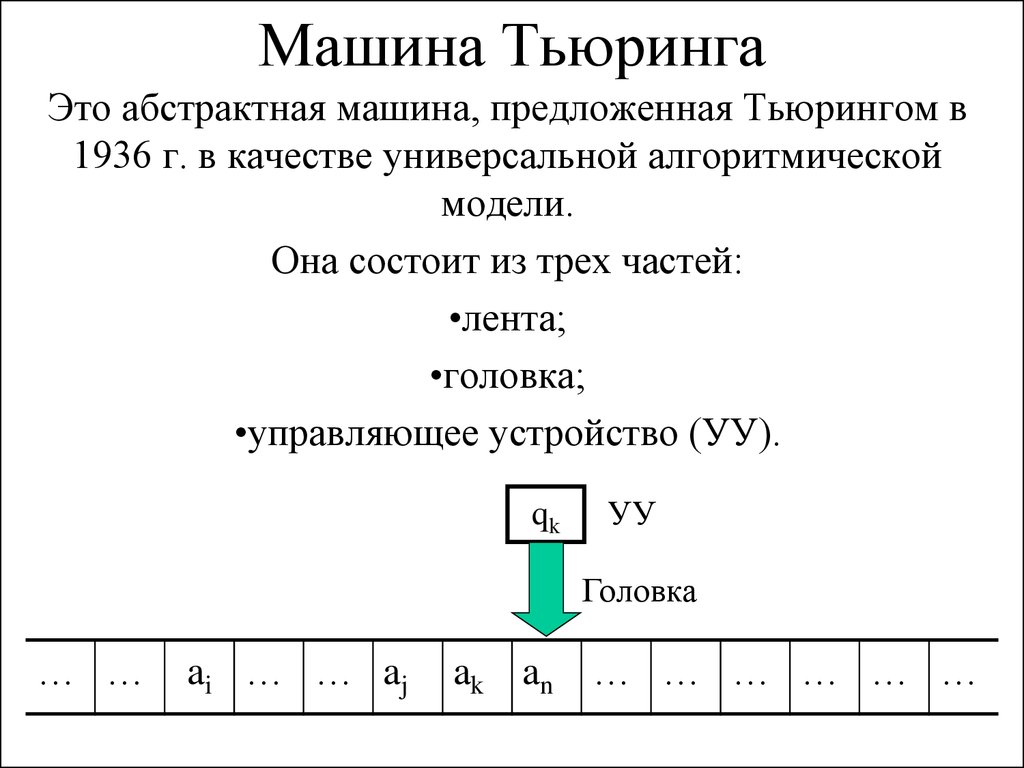
Теория машины тьюринга
Lexus rx f
Авто снято с учета штраф

Грузовики спецтехника камаз

Красный грузовик турецкий

Штрафы грузовые авто

Lexus rx 5

Автохимчистка автомобиля

Авто не поставлено на учет штраф

Новый lexus rx

Приложение kamaz mobile

Разбила папину машину пошлая молли speed up
Сто фильтр телефон

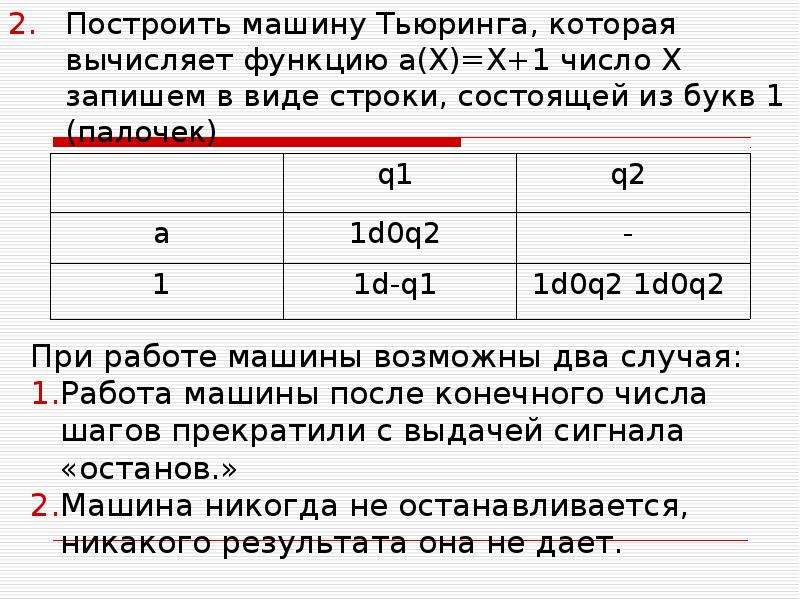
Построить машину тьюринга
Lexus rx 2019

Пошлая молли ты разбила папину машину минус

Lexus rx 2015

1 машина тьюринга

Грузовик компас камаз

Акпп lexus rx

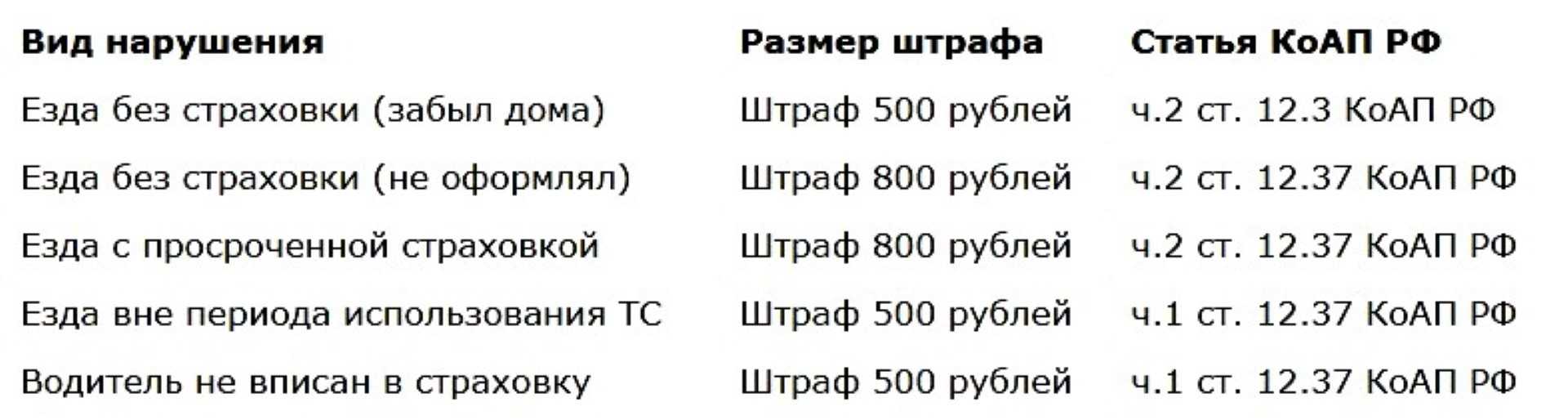
Штраф без страховки авто
Пошлая молли ты разбила папину машину speed

Здт ваз 2107

Пошлая молли ты разбила папину машину текст

Знак грузовик в красном

Lexus rx 2017

Камаз 6250
Lexus rx салон

Бампер lexus rx

Легкие грузовики камаз

Магнитола lexus rx

Мод на машины майнкрафт 1.12 2 русские
Lexus rx 300 1
Lexus rx 2020

Продал машину вернуть деньги за осаго

Lexus rx предохранители

Слежение за машиной

Снял авто с учета штрафы

Машина тьюринга является

Meshok net главная

Штрафы после продажи авто

Страховка на машину осаго на месяц
Аренда авто могилев

Штраф за ветровики на авто 2024

Машина тьюринга задачи

Суть машины тьюринга
Lexus rx дверь

Штраф на владельца авто
Lexus rx отзывы

Грузовики бу камаз

Сто фильтр сокольники

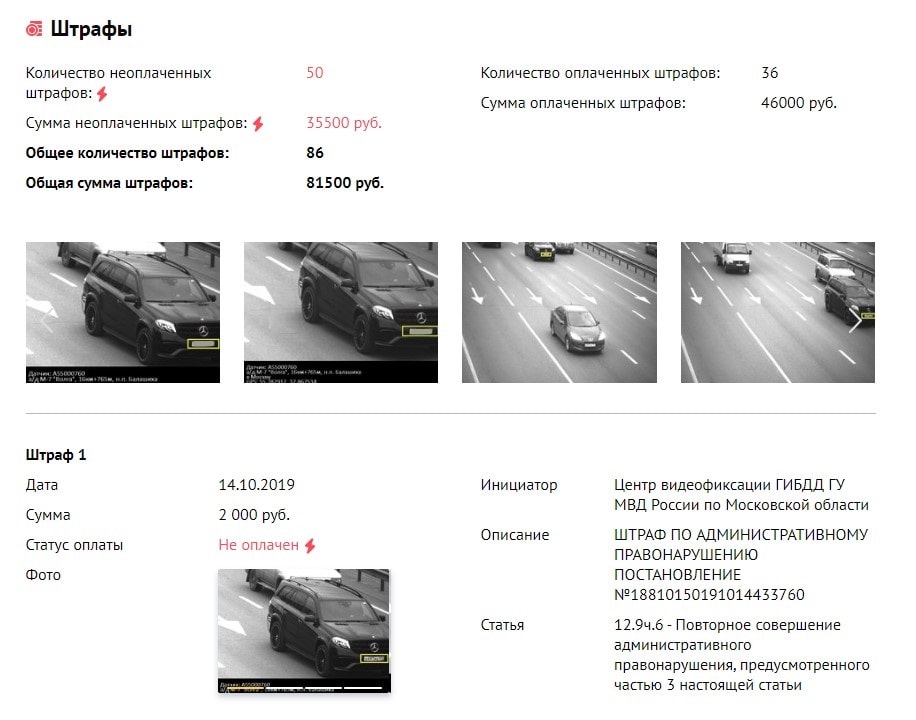
Сколько штрафа на авто
Lexus rx 2022
Вычислительная машина тьюринга

Ты разбила папину машину ремикс

Сто фильтр на можайском

Рингтон ты разбила папину машину

Новые штрафы авто

Lexus rx 2016

Lexus rx 2018
Осаго машины без регистрации

Тест машина тьюринга

Боевики 80 90 х годов

Госуслуги штрафы авто

Стоит lexus rx
Lexus rx ошибка

Машина тьюринга программа

Грузовики камаз цены

Пневмоколесный каток xcmg xp265s

